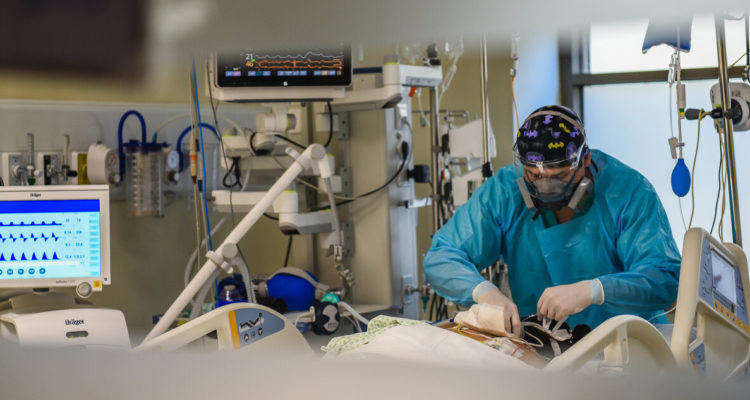
Históricamente los problemas de nuestro sistema de salud han sido motivo de preocupación de los habitantes del país y las soluciones a estos, “caballitos de batalla” de candidatos de todos los colores políticos.
Las listas de esperas, la accesibilidad a servicios de calidad, el precio de los medicamentos, el gasto de bolsillo y el trato frente a determinadas prestaciones son, entre otros aspectos, las preocupaciones más frecuentes de los ciudadanos.
Así, la Ley Ricarte Soto, el incremento del número de patologías AUGE, el aumento del presupuesto de la atención primaria y hospitalaria, la construcción de nuevos y modernos hospitales mejorando las condiciones de trabajo de los funcionarios y la implementación progresiva de la telemedicina a través del Hospital Digital, entre otras iniciativas, responden a políticas de largo aliento que han implicado un arduo trabajo y enorme desarrollo, pero, que al final del día, pareciera que no logran solucionar una percepción cada vez más desmejorada sobre el sistema sanitario, en particular, en materia de trato y accesibilidad.
Entonces, ¿cuáles son las modificaciones que nuestro sistema de salud necesita para hacer frente a las necesidades actuales y futuras de la población? ¿Debemos cambiar el modelo o la forma de hacer las cosas? ¿Forma o fondo?
Un sector de los candidatos presidenciales aboga por un cambio radical del sistema, con un financiamiento público total, un seguro único y un plan universal gratuito, además de una red prestadora estatal única y privada convenida, sin fines de lucro. Algunos incluso han planteado la desaparición de los servicios de salud propiamente tal y de las ISAPRES tal como están concebidas. Se ha planteado crear redes comunales locales que incluyan hospitales y redes de atención primaria con un directorio Ad-Hoc y totalmente descentralizadas.
Por otro lado, se habla de cambios mixtos y progresivos, con la generación de un plan universal común que incorpore dentro de éste y del seguro, a los medicamentos, la rehabilitación, los cuidados paliativos y domiciliarios, siendo el seguro público actual uno más de una red prestadora público-privada; es decir, multiseguros y una red prestadora múltiple, en un modelo que como base considera la libertad de elección. Se propone así, la creación en cada hospital de un directorio para monitorear la calidad, la seguridad, productividad y eficiencia del gasto.
Otras propuestas responden más bien a variaciones de estrategia y tácticas en materia de seguros, en las redes de prestadores, en el rol que debe cumplir la atención primaria, en el enfoque respecto a su financiamiento, organización y operación, transitando hacia la creación de un denominado “Seguro Social de Salud”.
No obstante lo anterior, lo que más se repite es “plan único, universal y gratuito, con un financiamiento solidario”, una reestructuración al sistema de Isapres donde estas pasan a ser seguros complementarios y una reforma profunda al Fonasa para modernizarlo e independizarlo del ministerio de Salud.
¿Qué es lo rescatable? Que todos los programas -con un mayor o menor grado-, contemplan una fuerte presencia del Estado en la administración de la salud y se releva la necesidad de acceder a medicamentos a un menor precio, reduciendo así el gasto de bolsillo.
¿Las diferencias? Que mientras un sector, en su búsqueda por mejorar el sistema sanitario podría llegar a hacer desvanecer los grandes avances que se han logrado en 30 años mediante reformas estructurales profundas, hay otro sector que propone avanzar en la implementación de cambios urgentes, pero de manera progresiva e integradora, aprovechando y optimizando la estructura actual.
¿Lo reprochable? Que ningún programa de salud pone el foco en la capacitación del recurso humano actual ni en la labor que le compete en este ámbito a las universidades y a los institutos técnicos, especialmente en aquellos tópicos donde hay un plan trazado para enfrentar el cáncer, entregar cuidados paliativos, abordar las enfermedades no transmisibles, salud mental, entre otros. Tampoco se ahonda en cuán fructífero puede llegar a ser la complementariedad público-privada, con reglas claras, mayor transparencia y fiscalización.
Así, a todas luces es evidente que cualquier política pública sanitaria que considere avanzar en el mejoramiento y consolidación de lo ya avanzado, es beneficiosa para el país, siempre y cuando considere la progresividad y una integración intersectorial fiscalizada y transparente, para así garantizar una mejor y mayor accesibilidad. De igual forma, que contemple la capacitación del recurso humano para que así -en el corto y mediano plazo-, podamos seguir haciéndonos cargo de demandas que no son nuevas, pero no por ello, carentes de autenticidad y sensatez.







 Enviando corrección, espere un momento...
Enviando corrección, espere un momento...