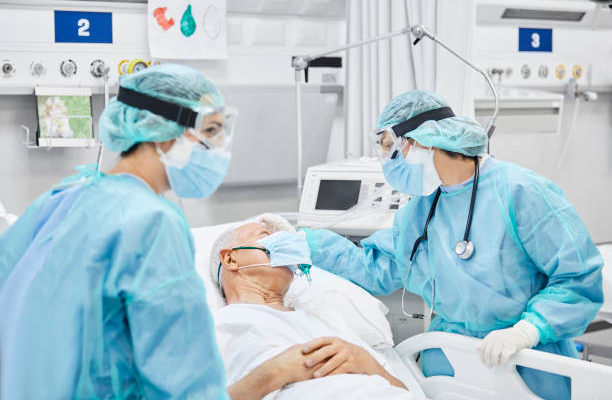
Alrededor del 20% de quienes superan la covid-19 no desarrolla inmunidad ante el virus que la provoca, ya que esta solo se logra si se producen anticuerpos contra una parte concreta de las espículas que le permite adherirse a las células que infecta, según un estudio de la Universidad de Medicina de Viena.
En su conclusión, publicada en la revista “Allergy”, los investigadores avanzan que en algunas personas ese mecanismo no funciona, algo que creen podría explicar también que tampoco desarrollen protección mediante los tipos de vacunas actualmente disponibles.
La protección que evita la infección se desarrolla sólo si se producen anticuerpos contra el “dominio de unión al receptor”, o RBD, una parte de la espícula viral, la proteína en forma de protuberancia con la que el virus se agarra a la célula huésped.
El grupo de inmunólogos y alergólogos ya observó hace un año que un grupo de personas que había desarrollado síntomas leves de la enfermedad no había sido capaz de desarrollar anticuerpos protectores contra el virus SARS-CoV-2.
Los investigadores ampliaron el estudio con una técnica que aplica un gran número de antígenos virales a un chip de tamaño microscópico, al que se fijan también péptidos, un tipo de molécula, hasta cubrir la espícula viral.
La reacción inmune que los científicos esperaban ver sobre los péptidos se produjo sólo contra la espícula intacta y plegada, lo que muestra que únicamente la RBD plegada, pero no la desplegada, produce protección cuando se inmuniza.
Dado que las vacunas genéticas que se utilizan actualmente imitan la infección, es posible que los casos en los que las vacunas no funcionan se deban a la falta de desarrollo de anticuerpos contra la RBD plegada.
Por eso, los autores del estudio reclaman que se desarrolle una vacuna basada en RBD, para inducir anticuerpos específicos de esa parte de la espícula.
Una forma, aseguran, de seguir explorando el “talón de Aquiles del virus”, como lo define Rudolf Valenta, uno de los directores del estudio, quien recuerda que ese punto de acoplamiento SARS-CoV-2 no cambia sustancialmente en la sucesivas mutaciones.
Otras investigaciones
Dos meses después de recibir la segunda dosis de las vacunas contra el SARS-CoV-2 de Pfizer o Moderna, la respuesta inmunitaria es un 20% menor incluso en los que han pasado el covid-19, según una investigación de la Universidad de Northwester (Illinois, Estados Unidos) publicado en la revista Scientific Reports.
El estudio pretendía medir cuánto tiempo protegen las vacunas de Pfizer y Moderna y en qué grado frente a tres de las nuevas variantes: la de Sudáfrica, la de Brasil y la del Reino Unido.
Los participantes en el estudio -adultos del área de Chicago de todas las razas-, fueron seleccionados al comienzo de la pandemia. Todos ellos enviaron muestras de sangre dos o tres semanas después de recibir la primera y la segunda dosis de vacunación y nuevas muestras dos meses después de tener la pauta completa.
En el laboratorio, el equipo comprobó el nivel de anticuerpos neutralizantes en cada fase.
“Al analizar las muestras de sangre de los participantes recogidas unas tres semanas después de su segunda dosis de la vacuna, el nivel medio de protección fue del 98%, lo que indica un nivel muy alto de anticuerpos neutralizantes”, explica Thomas McDade, biólogo de la Universidad de Northwestern.
Al comprobar el nivel de anticuerpos tras la segunda dosis en las variantes emergentes B.1.1351 (Sudáfrica), B.1.1.7 (Reino Unido) y P.1 (Brasil), los científicos constataron que era significativamente menor, de entre el 67% y el 92%.
En cuanto a las muestras recogidas dos meses después de la segunda dosis (pauta completa), los científicos comprobaron que la respuesta de los anticuerpos disminuía cerca de un 20%.
Los investigadores también descubrieron que la respuesta de los anticuerpos a la vacunación variaba según hubiera sido la infección previa: los que habían pasado el virus con síntomas moderados tenían un nivel de respuesta inmune mucho más elevada que los que habían dado positivo pero habían sido asintomáticos o tuvieron síntomas leves.
El hallazgo es importante porque muestra que la exposición previa al SARS-CoV-2 no garantiza un nivel alto de anticuerpos, ni una respuesta robusta de anticuerpos a la primera dosis de la vacuna.
“Muchas personas, y muchos médicos, asumen que cualquier exposición previa al SARS-CoV-2 evita la reinfección. Siguiendo esta lógica, algunas de las personas que lo han pasado creen que no deben vacunarse o, si se vacunan, piensan que sólo necesitan una dosis”, advierte McDade.
Además, “en el caso de las personas que tuvieron infecciones leves o asintomáticas, su respuesta de anticuerpos a la vacunación es esencialmente la misma que la de las personas que no han estado expuestas previamente”, advierte el investigador.
Y aunque la investigación se realizó antes de la aparición del virus Delta, que es altamente contagiosa, las conclusiones se pueden extrapolar, aseguran los autores.
“Respecto a la protección tras la vacunación, la conclusión es la misma para todas las variantes, incluida la Delta: la vacuna proporciona una buena protección, aunque no tan buena como para la versión original del virus, para la que fue diseñada. Esto, unido al hecho de que la inmunidad disminuye con el tiempo, aumenta nuestra vulnerabilidad a la infección”.
“Por lo tanto, en este momento hay dos ataques: el de la variante Delta y la disminución de la inmunidad entre la primera oleada de vacunados”, concluye McDade.







 Enviando corrección, espere un momento...
Enviando corrección, espere un momento...